recursos paraEnfermería en Alergia
Protocolo de actuación ante una reacción alérgica en la infancia (modificado de AEPNAA)
Desde el Comité de Enfermería os acercamos el Protocolo de Actuación ante una reacción alérgica en la infancia:
 Cargando...
Cargando...
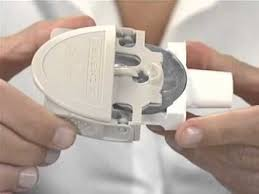
CÁMARAS DE INHALACIÓN
No son dispositivos de inhalación propiamente dichos, pero su utilización está ampliamente recomendada para evitar problemas relacionados con la técnica de los inhaladores de cartucho presurizado. Es un espaciador que separa la boquilla del cartucho presurizado de la boca del paciente. Por este motivo antiguamente se denominaban a estos aparatos “espaciadores” y hoy en día se utilizan ambos nombres de manera indistinta (cámaras de inhalación o cámaras espaciadoras)
Poseen una válvula en su boquilla habitualmente unidireccional que permite la inspiración del aire de la cámara, pero no la espiración dentro de ella.
Su uso enlentece la velocidad de salida del aerosol y evapora el propelente. Las partículas de aerosol pequeñas se mantienen unos segundos en suspensión en espera de ser inhaladas, y las grandes chocan con las paredes de la cámara y quedan retenidas. De esta forma se produce un menor depósito orofaríngeo y se aumenta el depósito pulmonar. El uso de la cámara inhalatoria permite utilizar menor cantidad de fármaco, reduciendo los efectos secundarios, tanto sistémicos como locales y, por eso, se aconseja en caso de disfonía debida al uso de los inhaladores. Además, eliminan la dificultad de coordinar la inspiración con la pulsación del dispositivo.
Se utilizan en el tratamiento de las exacerbaciones de asma (excepto las de riesgo vital), ya que el efecto broncodilatador administrado con cámara de inhalación es equivalente al de un nebulizador y es una alternativa en pacientes con bajo flujo inspiratorio.
Al igual que con los diferentes inhaladores es importante adiestrar al paciente en el uso de la cámara inhalatoria y revisar la técnica periódicamente.
Tipos de cámaras
Existen cámaras de diferentes tamaños desde 140-800 ml. Son universales, permitiendo su conexión a los diferentes modelos de inhaladores de cartucho presurizado, son portátiles y se pueden utilizar con mascarillas faciales. 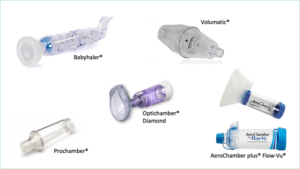
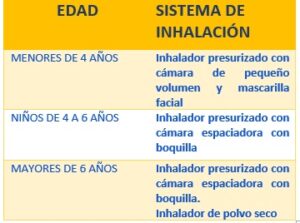
Recomendaciones de uso de dispositivos de inhalación según edad
Elaboración propia (Modificado de GEMA- Inhaladores,2018)
Limpieza y mantenimiento de las cámaras
- Son de uso personal
- Limpiar semanalmente, si se usa a diario, con agua templada y detergente suave o neutro, separando las piezas y por inmersión.
- Dejar secar las piezas al aire, sin frotar para no aumentar la carga electrostática que contribuye a que las partículas del aerosol se peguen en las paredes de la cámara.
- Hay que reemplazarlas cuando tengan fisuras.
Ventajas e inconvenientes
Errores en el uso de la cámara inhalatoria
-No agitar el inhalador de cartucho presurizado
-No adaptar bien el inhalador a la cámara.
-No adaptar bien la cámara al rostro o no usar la cámara adecuada a la edad del paciente.
-No realizar un adecuado mantenimiento y limpieza cámara
-No enjuagar la boca
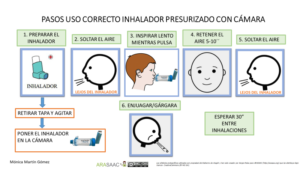
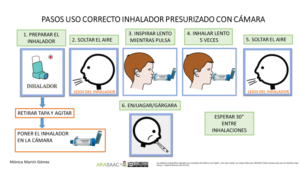
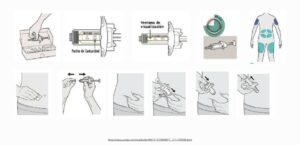
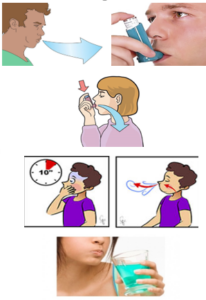
Técnica de uso de la cámara inhalatoria
1- Destapar el inhalador y agitarlo
2- Mantener el inhalador en vertical con la boquilla en la parte inferior.
3-Vaciar los pulmones lentamente, hasta donde sea cómodo
4- Colocar la boquilla, entre los labios y los dientes, evitando que la lengua obstruya la salida de la boquilla. Comenzar a inhalar lentamente, a través de la boca y al mismo tiempo presionar el dispositivo para activar una dosis. (también se puede presionar primero y a continuación inhalar lenta y profundamente)
5-Mantener una inhalación lenta y profunda, a través de la boca, hasta que los pulmones estén llenos de aire.
6-Aguantar la respiración entre 5 y 10 segundos y soplar lentamente (En caso de agudización se puede inhalar y exhalar en cinco ocasiones sin retirar la cámara de la boca y también en menores de 5 años)
7-Cerrar el dispositivo de inhalación
8- Hacer gárgaras y enjuagar la boca al terminar
Imagen 1.- Técnica de uso de cámara de inhalación con presurizado (adultos y niños > 5 años)
Imagen 2.- Técnica de uso de cámara de inhalación con presurizados niños < 5años
Imagen 3.- Técnica de uso de cámara de inhalación con presurizado en lactantes
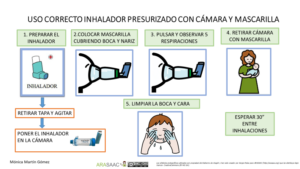
En el caso de los lactantes y menores de 5 años que no sepan realizar apnea, se usa una cámara de inhalación con mascarilla del tamaño adecuado para que se adapte a la cara del niño/a.
1.-Se prepara el inhalador previamente: se agita, se retira la tapa y se conecta a la cámara.
2.-Se pulsa solo 1 vez mientras se mantiene la mascarilla en la cara del niño/a cubriendo boca y nariz.
3.-Debe respirar al menos 5 veces (observaremos la válvula de la cámara).
4.-Esperar 30 segundos para nueva inhalación si precisa.
5.- Limpiar la cara y boca del niño/a.
BIBLIOGRAFÍA
- Romero de Ávila G, Gonzálvez Rey J, Mascarós Balaguer E. AGAMFEC. Las 4 reglas de la terapia inhalada [Internet]. Disponible en: https://www.agamfec.com/wp/wp-content/uploads/2015/05/Las4reglasdelaterapiainhalada.pdf
- Plaza V Giner J, Bustamente V, Viejo A, Flor X, Maiz M, et al. GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas [internet]. Luzan 5, editor. Madrid; 2018.Disponible en: www.gemasma.com
- Giner J, Plaza V, López-Viña A, Rodrigo G, Neffen H, Casan, P. Consenso SEPAR-ALAT sobre terapia inhalada [internet]. Arch Bronconeumol. 49. 2-14; 2013. Disponible en: http://www.archbronconeumol.org/ el 09/07/2013.
- Gema 5.4. Guía española para el manejo del asma [Internet]. Madrid: Ed. Luzán5; 2024. Disponible en: http://.www.gemasma.com.
- Gema educadores. Manual del educador en asma [Internet]. Madrid: Ed. Luzán5; 2010. Disponible en: http://.www.gemasma.com.
NOVEDADES
La necesidad de información y educación del paciente con patología alérgica, es una
necesidad constante que aparece reflejada en todas las guías clínicas. En este sentido
la figura de las enfermeras de los servicios de alergia es fundamental para que los
pacientes adquieran conocimientos y desarrollen habilidades para mejorar tanto su
calidad de vida como el control de su enfermedad.
Un ejemplo en este sentido, de divulgación y educación, es la entrevista que realizaron
a nuestra compañera Silvia Castro Fernández del Hospital Abente y Lago de A Coruña
en el medio digital Mundiario.
Enlace al artículo:
CLASIFICACIÓN DE LA IT SEGÚN SU FORMULACIÓN LA IMPORTANCIA DE LOS EXTRACTOS
La Organización Mundial de la Salud (OMS) define la Inmunoterapia (IT) con alergenos como el único tratamiento que puede alterar el curso natural de la patología alérgica y prevenir el desarrollo del asma en pacientes con rinitis alérgica. Es el único tratamiento dirigido a la causa de la patología, a diferencia de los tratamientos de los síntomas, siendo fundamental que los extractos de las vacunas sean de alta calidad para que sean efectivas.1
Es importante cuando administremos dichos tratamientos tener una noción básica de los tipos de vacunas específicas de alergia. Con este documento tratamos de mostrar una clasificación breve de los tipos de IT especifica de alergia que en este momento se utilizan en su uso clínico en los servicios de alergología de nuestro país.
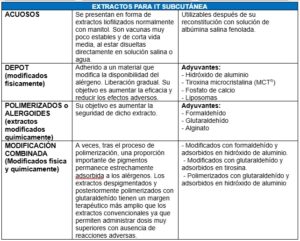
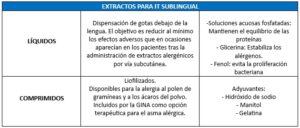
Los extractos para inmunoterapia subcutánea (ITSC) pueden ser acuosos, depot, polimerizados o modificación combinada. En la inmunoterapia sublingual (ITSL) la composición del extracto alergénico es la misma que en la ITSC, pero se modifica el excipiente. Los excipientes pueden ser líquidos o comprimidos liofilizados.
Se debe seguir las indicaciones realizadas por los laboratorios fabricantes en su forma de administración y las posibles modificaciones de la pauta que realice el clínico en atención a las características específicas de cada paciente.
Bibliografía:
- Abramson M, Puy R and Weiner J Inmunotherapy in Asthma; an update systematic review. Allergy 1999,54, 1022-1041.
TRATAMIENTO BIOLÓGICO EN LAS ENFERMEDADES ALÉRGICAS/ASMA GRAVE
Los medicamentos biológicos son producidos por organismos vivos o a partir de ellos (microorganismos humanos, animales o células de biotecnología) y se caracterizan por su alta especificidad y actividad terapéutica porque van dirigidos a la proteína o al receptor concreto que interviene en el proceso de la enfermedad.
Se consideran productos biológicos a las vacunas, alérgenos, antígenos, hormonas, inmunoglobulinas, citocinas, derivados de la sangre o plasma y anticuerpos monoclonales, entre otros.
Su auge se debe al gran avance de la biología molecular a través de técnicas de DNA recombinante, al conocimiento del genoma humano y de las vías de regulación de la respuesta inmune, que ha permitido identificar un variado número de dianas o puntos clave para este tipo de terapia.
El descubrimiento y producción de anticuerpos monoclonales (Ac Mo) por el Dr. Milstein en 1975 ha marcado la historia de la Medicina y Biotecnología. Inicialmente la indicación terapéutica se centró en áreas como reumatología y oncología, extendiéndose a diversas especialidades médicas como aparato digestivo, neurología, y también a la alergología.
La incorporación de anticuerpos monoclonales (Ac Mo) a la terapia alergológica ha significado un avance significativo en la medicina personalizada y de precisión, mejorando el manejo de las enfermedades alérgicas. Actúan bloqueando reguladores del sistema inmunitario claves en estas enfermedades.
Hasta el momento, en Alergología, los fármacos biológicos están indicados en:
- Asma Grave (Escalón 5-6 de la GEMA)
- Dermatitis Atópica
- Urticaria Crónica
- Esofagitis Eosinofílica, Síndrome Hipereosinofílico (SHE)
- Granulomatosis eosinofílica con poliangeítis (GEPA)
- Rinosinusitis Crónica con Poliposis Nasal (RSNCcPN)
- Angioedema Hereditario
Están en estudio algunos fármacos biológicos como tratamiento adyuvante en procesos de desensibilización con alimentos o medicamentos o inmunoterapia de alto riesgo, entre otros.
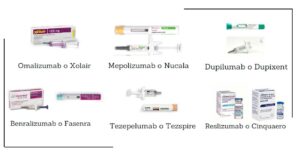 Imagen 1. Ejemplo de fármacos biológicos utilizados en alergología en la actualidad
Imagen 1. Ejemplo de fármacos biológicos utilizados en alergología en la actualidad
En general, el tratamiento biológico reduce los síntomas, disminuye el uso de glucocorticoides orales, así como los ingresos hospitalarios, lo que conlleva menos costes sanitarios. Además, mejora el control de la enfermedad y la calidad de vida del paciente.
La administración del fármaco se realiza en un centro sanitario (hospital o Centro de Salud) por enfermeras o bien se instruye y educa al paciente para que se pueda autoadministrar el fármaco en su domicilio, cuando la vía de administración es la subcutánea, ya que existen jeringas y plumas precargadas y preparadas para la inyección .
EFECTOS ADVERSOS MÁS HABITUALES
ADMINISTRACIÓN DOMICILIARIA
La enfermera, como educadora en autocuidados, es la encargada de evaluar si el perfil del paciente es adecuado para garantizar la seguridad de la administración, conservación, técnica adecuada y el cumplimiento del tratamiento en su domicilio.
Para ello, la enfermera, durante las primeras dosis administradas en el centro sanitario, educa y valora al paciente/cuidador en relación a los siguientes aspectos: Conservación, preparación, localización de la zona y la técnica correcta de inyección, efectos adversos y eliminación del residuo.
PRECAUCIONES A TENER EN CUENTA ANTES DE LA ADMINISTRACIÓN
- Mantener el medicamento fuera de la vista y del alcance de los niños.
- No utilizar el medicamento después de la fecha de caducidad que aparece en el etiquetado.
- Conservar en nevera (entre 2-8º). No congelar ni calentar.
- Conservar en el embalaje original (esto lo protege de la luz).
- El envase que contiene el dispositivo precargado puede conservarse a temperatura ambiente (25º), antes de usarlo, de horas a días en función del biológico que tenga prescrito el paciente.
- No utilizar ningún envase que esté dañado o muestre indicios de deterioro.
- Visualizar el aspecto del fármaco antes de utilizarlo (que muestre un aspecto claro sin turbideces).
- No agitar el dispositivo precargado.
MATERIAL NECESARIO PARA LA AUTOADMINISTRACIÓN
PASO A PASO AUTOADMINISTRACIÓN
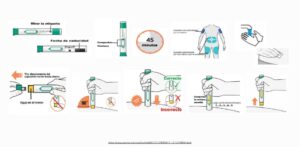
PLUMA PRECARGADA
JERINGA PRECARGADA
BIBLIOGRAFÍA
- Cuñetti L. Generalidades de los Medicamentos Biológicos [Internet]. Boletín farmacológico. 2014 [citado agosto 2024]. Disponible en: http://www.boletinfarmacologia.hc.edu.uy/index.php?option=com_content&task=view&id=104&Itemid=66
- Gema 5.4. Guía española para el manejo del asma. [Internet]. Madrid: Ed. Luzán 5; 2024. [citado agosto 2024]. Disponible en: http://.www.gemasma.com
- Iniciativa estratégica para el abordaje integral del asma: resumen ejecutivo. Disponible en : https://.seaic.org/profesionales/noticias-para-profesionales/libro-asma360.html (consultado julio 2024)
- Sabaté Brescó M, Salas Cassinello M, Sánchez Hernández MC, Sánchez Machín I, Sánchez Matas I, Sastre Domínguez J et al. El libro de las enfermedades alérgicas. [Internet]. Madrid: Fundación BBVA; 2021[citado agosto 2024]. Disponible en: https://www.fbbva.es/wp-content/uploads/2021/10/Libro-enfermedades-alergicas_FBBVA.pdf
- Delgado Romero J , Blanco-Aparicio M , Cisneros Serrano C , Díaz-Pérez D, Ferrando Piqueres R, López-Carrasco V, Merino-Bohórquez V , Soto-Retes L , Domínguez-Ortega J. Apoyo a la administración domiciliaria de terapia biológica en pacientes con asma grave: BioCart© [Internet].J Investig Allergol Clin Immunol 2022; Volumen 32(6): 482-484. Doi: 10.18176/jiaci.0786
- Ficha técnica autorizada de Xolair ® (omalizumab) (Consultado en septiembre 2024) Disponible en: https://cima.aemps.es/cima/dochtml/ft/05319008/FT_05319008.html
- Ficha técnica autorizada de Nucala® (mepolizumab) (Consultado en septiembre 2024)Disponible en: https://cima.aemps.es/cima/dochtml/ft/1151043001/FT_1151043001.html
- Ficha técnica autorizada de Fasenra ® (benralizumab) (Consultado en septiembre 2024)Disponible en : https://cima.aemps.es/cima/dochtml/p/1171252001/P_1171252001.html
- Ficha técnica autorizada de Dupixent® (dupilumab) (Consultado en septiembre 2024) Disponible en : https://cima.aemps.es/cima/dochtml/ft/1171229006/FT_117229006.html
- Ficha técnica autorizada de Tezspire® (tezepelumab) (Consultado en septiembre 2024) Disponible en: https://cima.aemps.es/cima/dochtml/ft/1221677001/FT_1221677001.html
TERAPIA INHALADA: INHALADORES DE POLVO SECO
La administración de fármacos por vía inhalatoria contribuye a la mejoría de las personas
con enfermedades en las vías aéreas. Con esta forma de administrar la medicación se
consigue un efecto rápido y eficaz, directamente en el sistema respiratorio.
Los inhaladores contienen en su interior la medicación y a través de una técnica adecuada
de administración se consigue que ésta llegue directamente hasta los pulmones.
Existen dos tipos de inhaladores: presurizados y de polvo seco.
Los inhaladores de polvo seco: a diferencia de los presurizados, no requieren una
sincronización de la inspiración con la liberación de la dosis, puesto que la propia
inspiración activa el depósito. En este tipo de dispositivos el principio activo se encuentra en
forma de polvo.
Como principales ventajas presentan:
– Mayor eficacia que los pMDI convencionales.
– Son de menor tamaño, para manejar con más facilidad y discreción.
– Más fácil la coordinación de pulsación e inhalación.
– No se utilizan gases propelentes contaminantes.
– Muestran las dosis restantes.
– La dosis que se libera en cada dosis es uniforme.
– Lo pueden utilizar pacientes larigectomizados y traqueostomizados.
Como limitaciones tienen las siguientes:
– Precisa una inspiración voluntaria y flujos más altos que los pMDI.
– Tiene mayor impacto orofaríngeo.
– Si no se usa correctamente, se puede perder la dosis preparada.
– Son más caros que los Pmdi.
– No se pueden utilizar en pacientes con ventilación mecánica.
Dentro de los inhaladores de polvo seco, podemos encontrar dos tipos:
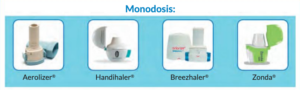
1. Inhaladores de polvo seco monodosis
En este tipo de inhaladores el fármaco se encuentra alojado en forma de polvo seco
en el interior de cápsulas que se guardan en blisters que se dispensan por separado
del dispositivo. Requieren de flujos inspiratorios más elevados que los sistemas
multidosis, por lo que la técnica de inspiración ha de ser más profunda, o si se
precisa se puede hacer dos maniobras de inspiración, para asegurar que se
administra la dosis correcta.
Existen 4 tipos de inhaladores unidosis.
- Aerolizer: De aspecto externo presenta una boquilla tipo chimenea y con un giro lateral se puede acceder a la base. En la base del inhalador dispone de dos pestañas que se han de pulsar simultáneamente para poder perforar la cápsula que conlleva la medicación y liberar la dosis.
- Handihaler: Presenta forma ovoide y consta de 3 piezas unidas por un sistema de bisagra y una tapa que hay que desplazar de forma lateral para colocar la cápsula. Una vez cargada la capsula, hay que volver a encajar la boquilla y pulsar para perforar la capsula y que se libere la medicación con la inhalación. Este inhalador además dispone de una ventana que nos permite comprobar que la cápsula esta bien colocada.
- Breezhaler: Se trata de un dispositivo semejante al aerolizer, con la diferencia de que se la boquilla se abre doblándose sobre el propio dispositivo. Dispone de un tapón protector. Para liberar la dosis hay que pulsar simultáneamente sobre las dos pestañas que tiene en la base.
- Zonda: Presenta un diseño de boquilla que permite que la inhalación sea más sencilla. Dispone de tapa que se abre de forma lateral y esta unida al dispositivo. Además lleva una cápsula transparente que permite comprobar si el paciente ha inhalado correctamente el fármaco
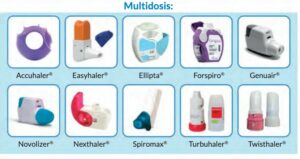
2. Inhaladores de polvo seco multidosis:
- Accuhaler: es un dispositivo con 60 dosis en un blíster enrollado dentro del propio inhalador en forma de disco. Se abre girando la carcasa, y deja al aire una palanca para cargar la dosis y la boquilla a través de la cual se inhala. Al pulsar la palanca, se desliza el obturador de la boquilla y queda al aire la dosis. Tras la inhalación, basta con girar la carcasa en sentido opuesto (no hay que mover la palanca).
- Ellipta: este dispositivo se carga automáticamente al abrirlo. Como ventaja cuenta de contador de dosis que va de 10 en 10.
- Easyhaler: Tiene una carga de 200 dosis, marcando en rojo las últimas 20 dosis. Este dispositivo consta de un depósito, un pulsador, un cilindro dosificador y una boquilla. Además consta de un sistema de seguridad por el cuál ni se puede cargar una dosis con ella cerrado, ni puede cargarse doble dosis. Es el único de este tipo de dispositivos con el que hay que hacer agitado previo.
- Forspiro: El fármaco está en un blíster. Se carga abriendo la boquilla y levantándola, y se carga bajando la boquilla. También tiene contador de dosis, y una ventana por la que se puede ver el blíster y así comprobar que se han realzado las inhalaciones diarias.
- Novolizer: Tiene un depósito de carga de 200 dosis. Se carga cuando presionas un botón de la parte superior. Tiene un indicador que se pone verde o rojo en función de si se ha inspirado correctamente el fármaco. Se puede recargar el cartucho sin tirar el dispositivo cuando se acaba. Tiene una triple comprobación cuando se hace, y es verlo, oírlo y el sabor tras realizarlo(debido a la presencia de lactosa).
- Genuair: el mecanismo es parecido al Novolizer pero con alguna modificación de seguridad como es el de evitar cargar doble dosis y se bloquea cuando está vacío para evitar hacer dosis sin fármaco.
- Nexthaler: Tiene contador de dosis. Se carga la dosis abriendo la tapa. Se trata de un dispositivo más compacto y con partículas extrafinas. Tiene un elemento auditivo, ya que se escucha un click cuando se hace correctamente. Si no se hace la dosis cargada, al cerrar el dispositivo, vuelve al reservorio.
- Spiromax: Tiene contador de dosis y capacidad para 200dosis. Al abrir la tapa, una bomba de aire transfiere el fármaco del depósito a la zona de dosificación. El dispositivo tiene lactosa (que se separa del fármaco por el flujo de inspiración del paciente y aporta sabor).
- Turbuhaler: Tiene contador de dosis y las últimas 20 se marcan en rojo. Se carga girando la rosca, y para ello debe hacerse en un ángulo mayor a 45º de la horizontal. Una vez cargado se puede accionar en cualquier posición al inspirar. La mayoría de sus presentaciones tiene como vehículo la lactosa.
- Twishthaler: Tiene contador de dosis y una forma similar al turbuhaler. Se carga al abrirlo pero debe hacerse en vertical. Se bloquea tras la última dosis.
¿En qué situaciones debo firmar un consentimiento informado(CI)?
Nosotros, como pacientes, tenemos derecho a ser informados y a preguntar acerca de los procedimientos a los que vamos a ser sometidos.
Según la Ley de Derechos del Usuario de Servicios de Salud (Ley 29414), se debe facilitar CI de manera obligatoria:
• Intervenciones quirúrgicas u otros procedimientos invasivos que conlleven un riesgo para la salud.
• Cuando se realice una exploración, tratamiento o fotografías del paciente con fines docentes.
• Cuando el paciente vaya a participar en estudios de investigación.1
• Si el paciente se negase a recibir o continuar con el tratamiento. EXCEPTO si es una emergencia (en este caso se aplica la doctrina de la presunción del consentimiento) o si pone en riesgo la salud pública. La renuncia al tratamiento se considera legalmente el desenlace natural del proceso de la enfermedad. Si la renuncia al tratamiento pone en riesgo a otras personas o en caso de menores de edad o adultos dependientes, los médicos suelen realizar consultas legales y judiciales, o consultas con personas expertas en cuestiones éticas.2
Cuando el paciente es menor de edad o no puede tomar una decisión de forma consciente será el padre, la madre o el tutor/representante legal quien firme el CI.3
Cada vez es más frecuente el uso de las PDA, Patient Decision Aids, para ayudar al paciente a tomar decisiones. Estas son gráficos, fotografías, vídeos, diagramas o programas interactivos que proporcionan al paciente información necesaria para la toma de decisiones e incluso asesoramiento personal.2
¿En qué situaciones no es necesario la firma de un CI?
• En procedimientos habituales, como pueden ser las extracciones y canalizaciones de vías venosas, el consentimiento está implícito, ya que el paciente acomoda su cuerpo para la realización de tal procedimiento (p. ej., estirar el brazo).
El personal sanitario debe asegurarse como mínimo, que los pacientes comprendan los siguientes puntos:
• Su estado actual y su evolución si rechazase el tratamiento.
• El pronóstico del tratamiento.
• La opinión del profesional médico y la mejor alternativa.
• Que puede formular todas las preguntas que le puedan surgir y éstas ser atendidas por el profesional adecuado.4
EN RESUMEN…
Lo normal es que el CI se pida de forma verbal, exceptuando ciertos casos que será necesario recabarlo por escrito como son:
1. Intervenciones quirúrgicas.
2. Procedimientos diagnósticos y terapéuticos invasivos, presentes en el documento RESCAL (Recomendaciones de Seguridad y Calidad en Alergología).
3. En procedimientos que supongan un riesgo potencial para el paciente o, en caso de mujeres embarazadas, para el feto.
4. Si el paciente va a participar en procedimientos de carácter experimental y proyectos docentes o de investigación.
Bibliografía.
- Consentimiento informado: ¿Qué es y en qué situaciones debe solicitarse? | Conexión ESAN [Internet]. www.esan.edu.pe. Available from: https://www.esan.edu.pe/conexion-esan/consentimiento-informado-que-es-y-en-que-situaciones-debe-solicitarse.
-
Stacey D, Lewis KB, Smith M, Carley M, Volk R, Douglas EE, et al. Decision aids for people facing health treatment or screening decisions. The Cochrane library [Internet]. 2024 Jan 29;2024(1). Available from: https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001431.pub6/full
-
Pope TM. Consentimiento informado [Internet]. Manual MSD versión para público general. Manuales MSD; 2023 [cited 2024 Nov 3]. Available from: https://www.msdmanuals.com/es/hogar/fundamentos/asuntos-legales-y-%C3%A9ticos/consentimiento-informado?ruleredirectid=760
-
Guía de Consentimiento Informado [Internet]. Available from: https://www.saludcastillayleon.es/profesionales/es/bioetica/guias-bioetica-castilla-leon.ficheros/1266525-Guia%20de%20Consentimiento%20Informado.pdf
INHALADORES DE CARTUCHO PRESURIZADO O PMDI
La terapia inhalada es fundamental en el abordaje de las enfermedades respiratorias. Es una pieza clave por su comodidad, aplicación selectiva del fármaco en el órgano diana y disponibilidad de dispositivos ligeros y portátiles.
En este caso vamos a abordar el tema de los inhaladores de cartucho presurizado o pMDI.
También conocidos como pMDI (Pressurized Metered Dose Inhaler o Inhalador presurizado de dosis Medida) fueron los primeros dispositivos portátiles multidosis utilizados para inhalación de fármacos desde 1956 por Riker Laboratories.
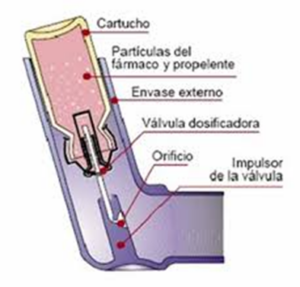
Constan de un cartucho metálico presurizado, una válvula dosificadora, una carcasa externa y una tapa de protección de la boquilla. El cartucho metálico contiene un líquido con un gas propelente donde se encuentra el fármaco disuelto o en suspensión en ese líquido. Lo rodea una carcasa de plástico y se conecta a una válvula dosificadora, de tal forma que, al presionar o activar el dispositivo, el líquido del interior se presuriza en forma de aerosol administrando una dosis fija de fármaco que contiene partículas de diferentes tamaños que salen al exterior a gran velocidad a través de una boquilla.
VENTAJAS E INCONVENIENTES DE LOS INHALADORES DE CARTUCHO PRESURIZADO
TIPOS DE INHALADORES PMDI
1.- Convencionales
- El fármaco está en suspensión o disolución
- Precisan agitar antes de su uso para homogeneizar dosis
- El tamaño de la partícula (DMMA) es entre 1-4 micras
- Tienen mayor impactación orofaríngea y menor depósito pulmonar.
- Se recomienda usar con cámara de inhalación.
- Son los más prescritos.
- Económicos.
- No disponen de contador de dosis.
2.- Partícula extrafina (Modulite® o Alvesco®)
- El fármaco se presenta en solución.
- No necesitan agitar antes de usar.
- El tamaño de partícula (DMMA) es menor de 1,5 micras que garantiza la sedimentación en vías aéreas más distales.
- Tienen menor impactación orofaríngea y mayor depósito pulmonar que los convencionales.
- El efecto freón-frío es menos frecuente.
- Disponen de contador de dosis.
3.- En co-suspensión (Aerosphere®)
- El fármaco se presenta en co-suspensión con partículas porosas de fosfolípidos que los mantienen separados y permite una dosis uniforme.
- Posibilidad de combinación de varios fármacos en el mismo inhalador consiguiendo triple terapia.
- El tamaño de partícula (DMMA) es de 3 micras, de ellas un 25% son partículas extrafinas (<1,5 micra) que garantiza la sedimentación en vías aéreas más distales.
- Tienen un contador de dosis.
4.- Activados por inspiración o BAI (K-haler®, Autohaler®, Easybreath®).
- No están comercializados en España actualmente.
- Se activan con la inhalación.
- Más simple y fácil de administrar.
- No precisan coordinar la inspiración con la pulsación.
- Tienen menor impactación orofaríngea consiguiendo mayor depósito pulmonar que los convencionales.
- No permiten extraer el cartucho ni usar cámaras de inhalación.
5.- Con sistema JET (Ribujet®)
- Cartucho presurizado con espaciador circular incorporado muy pequeño y sin válvula unidireccional.
- Equivale al uso del inhalador con cámara.
- Al inhalar el fármaco circula en espiral dentro del dispositivo.
- Disminuye el impacto orofaríngeo.
- No precisa coordinar la pulsación con la inhalación.
- Se debe agitar antes.
- En España solo se comercializa Ribujet (budesonida).
6.- Niebla fina o SMI (Respimat®)
- Híbrido entre presurizados y nebulizadores.
- El fármaco está en disolución en un cartucho sin propelentes.
- Se libera en forma de nube fina de aerosol al atravesar un filtro cuando se acciona el dispositivo. Esto reduce el impacto orofaríngeo y consiguen mayor depósito pulmonar.
- Precisan un proceso de carga del cartucho complejo.
- La coordinación pulsación-inspiración es más sencilla.
- No hay que agitar el dispositivo.
- La velocidad de salida del fármaco es más lenta que pMDI.
- Disponen de contador de dosis.
- Puede usarse con cámara.
ERRORES MÁS FRECUENTES
- No realizar una inhalación lenta y profunda (92% de pacientes)
- Falta de coordinación entre la pulsación y la inhalación (54%)
- Cese temprano de la inhalación (24 % efecto freón-frío)
- Inhalación por la nariz (12 %)
- No agitar el envase antes de su uso.
- No retirar la tapa.
- Pulsar más de una vez el dispositivo.
- Ausencia de apnea.
- Sostener el dispositivo al revés.
LIMPIEZA Y MANTENIMIENTO DEL DISPOSITIVO
- Limpiar semanalmente.
- Extraer el cartucho metálico (no sumergir en agua)
- Limpiar la carcasa de plástico y la tapa con paño húmedo o agua templada jabonosa y aclarar con agua.
- En los dispositivos que no se pueda extraer el cartucho, limpiar boquilla con paño seco.
- Debe cebarse el inhalador antes de su uso y si lleva más de 7 días sin usar. Para ello, se realizan dos o tres pulsaciones al aire.
- No exponer a temperaturas altas (>50º), ni congelar ni perforar el cartucho metálico.
BIBLIOGRAFIA
- Sorino C, Negri S, Spanevello A, Visca D, Scichilone N. Inhalation therapy devices for the treatment of obstructive lung diseases: the history of inhalers towards the ideal inhaler. Eur J Intern Med. 2020 May;75:15-18. doi: 10.1016/j.ejim.2020.02.023. Epub 2020 Feb 26. PMID: 32113944.
- Las 4 reglas de la terapia inhalada.
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018
- Sellers WFS. Asthma pressurised metered doce inhaler performance: propellant effect studies in delivery systems. Allergy Asthma Clin Immunol.2017; 13: 30.
- Giner J, Plaza V, López-Viña A, Rodrigo G, Neffen H, Casan, P. (2013). Consenso SEPAR-ALAT sobre terapia inhalada. Arch Bronconeumol. 49. 2-14. Disponible en: http://www.archbronconeumol.org/ el 09/07/2013.
HISTORIA DE LOS INHALADORES
La administración o aplicación de los tratamientos inhalados se conoce desde hace 4000 años en China, India y Egipto. En aquella época se administraban plantas ricas en escopolamina y en atropina (como Datura stramonium o Atropa belladona) en forma de vahos, fumigaciones, pipas de agua e incluso “cigarrillos terapéuticos” por su efecto relajante en el músculo bronquial.
La terapia inhalada comienza en los balnearios en el s.XIX cuando empiezan a utilizar las nebulizaciones para tratar la tuberculosis. En 1856, el médico Sales-Girons desarrolló el primer inhalador portátil lo que permitió la administración en domicilio. Aunque estos aparatos tuvieron detractores que los consideraban ineficaces, se siguieron desarrollando nuevos modelos. Si bien, en la farmacología el interés de la vía respiratoria fue en aumento sobre todo cuando se aisló la molécula de adrenalina en 1901 por Thomas Aldrich y Jokichi Takamine y cuando Bullying desarrolló un nebulizador con motor eléctrico. Los siguientes avances se dieron en conseguir broncodilatadores con menos efectos adversos y aparatos más pequeños que generaran partículas inferiores a 5 micras.
De esta forma, gracias a los avances en farmacología se consiguió identificar los receptores α y β adrenérgicos en 1947 y posteriormente, los β1 y β2 lo que dio lugar al descubrimiento en 1969 de un broncodilatador específico con mínimos efectos cardiovasculares y musculares, el salbutamol.
En 1948 se comercializó una primera versión de los futuros dispositivos de inhalación Aerohaler®. Era un vial de vidrio donde se colocaba el principio activo en forma de polvo seco la cantidad que en cada situación se consideraba adecuada y el paciente aspiraba a través de una pieza desmontable, por la boca o por la nariz. Este dispositivo fracasó ya que las dosis administradas eran variables, cada persona utilizaba la dosis que le parecía bien, además los asmáticos que lo utilizaban no eran capaces de generar el flujo suficiente para mover el fármaco y quedaba casi todo en el vial. Cuando se inhalaba por la nariz, la función de filtro de las fosas nasales hacía que no llegara el fármaco hasta el árbol bronquial, por lo que desde entonces se desechó la aplicación nasal.
El primer inhalador de cartucho presurizado surgió en el año 1956, a raíz de la insistencia de la hija asmática del doctor George Maison que le solicitaba un inhalador cómodo y portátil. Éste tenía un mecanismo valvular para dispensación de fluidos por medio de un propelente. Con el tiempo sería empleado en medicina pero también en cosmética (desodorantes, espuma de afeitar, etc) le denominaron Medihaler. Su éxito fue inmediato. Era un aparato ligero, portátil y que siempre administraba dosis fijas que venían medidas de fábrica. Su inicio de acción era rápido y cómodo de usar en cualquier lugar. Su principal desventaja era la coordinación de la inspiración con la activación del aparato.
El origen de los inhaladores de polvo seco va unido al descubrimiento, por el médico Roger Altounyan, del cromoglicato disódico como protector del broncoespasmo por su acción relajante sobre el músculo liso. Debido a ello, en 1967 se lanzó al mercado el primer inhalador de polvo seco, Spinhaler® diseñado específicamente para administrar el cromoglicato disódico. Este dispositivo aportó dos grandes avances:a) administración de dosis fijas, por medio de una cápsula que se introducía en el dispositivo y se perforaba para liberar el polvo al inhalar; y b) no se planteaba como una medicación de rescate sino como una “profilaxis”. Spinhaler® ha dado lugar a toda la familia de inhaladores de polvo seco. Y además aportaba la ventaja frente al inhalador de cartucho presurizado de no tener que coordinar la inhalación con la función del aparato. Sus desventajas es que precisan mayor flujo inspiratorio y su uso puede ser complejo en personas mayores o con deformidad en las manos.
En los años 70 llegaron las cámaras espaciadoras/inhalatorias, permitiendo llevar los beneficios del cartucho presurizado a pacientes con dificultad para coordinar la maniobra.
En los años 80 aparecieron los inhaladores de polvo seco multidosis, Diskhaler®. Esto reducía la complejidad y dificultad de la maniobra ya que las cápsulas con el polvo seco vienen integradas en el dispositivo y sólo hace falta cargarlas e inhalar. Aunque siguen precisando de alto flujo inspiratorio por parte del paciente y no se pueden acoplar a una cámara espaciadora al igual que los dispositivos de polvo seco unidosis.
A partir de estas familias de inhaladores, (cartuchos presurizados, inhaladores de polvo seco unidosis y multidosis) han ido surgiendo diferentes sistemas modernos que reutilizan la idea original y añaden mejoras como contadores de dosis, sistemas de feedback para que el paciente realice correctamente la técnica inhalatoria, etc.
Desde 1997 se conocen los inhaladores de vapor suave (Respimat®), en el que el fármaco en disolución es propulsado por un efecto de muelle, sin propelentes. Esto permite una maniobra inhalatoria sencilla, con una capacidad inspiratoria baja o muy baja, que unido a su producción de partículas muy pequeñas alcanza un gran depósito pulmonar. De todas maneras este sistema no llegó a España hasta 2010.
Otras variantes del cartucho presurizado clásico que han aparecido después han sido los sistemas Alvesco® y Modulite® donde el fármaco está disuelto, en vez de en suspensión, produciendo partículas muy finas y permitiendo una penetración pulmonar mayor. A su vez los sistemas accionados por la inspiración, Autohaler®, Easy Breath ® perciben el momento en que el paciente realiza la inspiración y se activan para propulsar el fármaco. Aunque este sistema no se ha comercializado en España.
BIBLIOGRAFÍA
- Las 4 reglas de la terapia inhalada.
- https://www.agefec.org/web/wp-content/uploads/2013/03/INFORMACI%C3%93N-ESCRITA-TALLER.pdf
- GEMA inhaladores. Terapia inhalada: fundamentos, dispositivos y aplicaciones prácticas. 2018
LA INVESTIGACIÓN ENFERMERA
La enfermera, profesional que proporciona los cuidados de excelencia a la persona, forma parte de la historia de la Salud/Enfermedad y, por tanto, es imprescindible el análisis de la evolución de los cuidados, de la profesión y de la relación con la sociedad. Esto se obtiene a través de la investigación que, en Enfermería es muy reciente, debido a que tiene que haber un interés de las enfermeras por investigar y un reconocimiento de la labor investigadora enfermera. Realmente, si tenemos en cuenta las cuatro etapas de la historia de la Enfermería (doméstica, vocacional, técnica y profesional) aunque haya habido interés por la investigación
desde las etapas iniciales, no es hasta la etapa profesional donde se reconoce la investigación enfermera.
Florence Nightingale (1820-1910) está considerada la primera enfermera investigadora y con sus observaciones se reconoció el valor del cuidado. Fue pionera en el uso de la estadística y la visualización de datos y la primera mujer admitida en la Royal Statistical Society.
Gracias al estudio de enfermeras teoristas (Hildegard Peplau y Virginia Henderson) se empieza a publicar en revistas y libros sus aportaciones y se comienza a hablar del proceso de Enfermería. Además, surgen grupos de estudios importantes como North American Nursing Diagnosis Association (NANDA).
Con la formación universitaria de la enfermera, pasando de ATS a Diplomada Universitaria en 1977, comienza la etapa profesional y la investigación enfermera, aunque con escaso reconocimiento o valor. Por ello, las enfermeras comienzan a realizar sus Tesis ligadas a otras Licenciaturas realizadas.
Un punto de inflexión fue la Ley General de Sanidad (Ley 14/1986) que posibilita la investigación a todos los profesionales sanitarios y se crea el Instituto de Salud Carlos III como órgano de apoyo científico-técnico. En 1987, el Fondo de Investigación Sanitaria (FIS) reconoció la capacidad investigadora de las enfermeras que podían solicitar sus ayudas e introdujo enfermeras en las Comisiones Técnicas de Evaluación.
A partir de la década de los 90, la investigación enfermera tiene un gran desarrollo. En 1996, se crea la Unidad de Investigación en Cuidados y Servicios de Salud (Investén-isciii) para fomentar la investigación en cuidados de enfermería y otras disciplinas relacionadas. Posteriormente, la Asociación de Enfermeras Registradas de Ontario (RNAO) elabora, publica y actualiza Guías de Buenas Prácticas (GBP), basadas en la evidencia científica para mejorar el cuidado de la salud y de los ambientes laborales. Con la conversión de la formación a Grado de Enfermería en 2010, se impulsa la investigación con la realización de master y el Doctorado en la profesión. Además, tanto los colegios profesionales como el Consejo General de Enfermería, fomentan la formación en este campo, ofrecen premios y ayudas para impulsar proyectos de investigación y se crea el Instituto Español de Enfermería con cobertura nacional que promociona la investigación para garantizar la salud y seguridad en los cuidados.
Más recientemente, la Asociación Nacional de Directivos de Enfermería (ANDE) desarrolla Nursing Research Council (NRC), un proyecto de innovación y gestión que tiene como objetivo general impulsar la investigación enfermera dentro de las organizaciones sanitarias y sociosanitarias.
Lo primero que surge cuando se inicia un estudio de investigación es una “pregunta”. Esta pregunta ha de ser Factible, Interesante, Novedosa, Ética y Relevante (criterios FINER). Una vez que tenemos nuestra pregunta debemos plantearnos si su resolución contribuirá a formular o modificar prácticas o políticas asistenciales o si sus resultados permitirán aceptar o rechazar conjeturas que no han sido probadas.
El segundo paso es formular nuestra pregunta. El enunciado debe contener el objetivo del estudio y la hipótesis. Esta hipótesis ha de ser consistente, coherente y comprobable, y el objetivo debe hacer referencia al resultado que se pretende obtener tras la investigación.
Una vez establecida nuestra pregunta, toca elegir el diseño del estudio y llevar a cabo el proyecto de investigación considerando posibilidades de financiación y disponibilidad de recursos. Y finalmente, implementar y difundir los resultados obtenidos.
Todo ello, en un proceso científico que valida y mejora el conocimiento existente generando otros nuevos con la finalidad de avanzar hacia una profesión más autónoma con un rol independiente, responsable, competente y con un cuerpo de conocimientos científicos basados en la evidencia para ofrecer cuidados de excelencia que mejoran la salud y el bienestar de los usuarios. Esto fomenta el reconocimiento y el valor de la enfermera dentro de los equipos multidisciplinares y en la sociedad que contribuye a dar valor a nuestra profesión.
Para más información:
https://grupoinvesten.es/quienes-somos/
https://www.consejogeneralenfermeria.org/profesion/premios-y-becas
BIBLIOGRAFÍA
- García García I, Gozalbes Cravioto E. Investigación en Enfermería y en Historia de la Enfermería en España. Index Enferm [Internet]. 2012. [citado 14 Jun 2024]; 21(1-2):100-104.Disponible en: http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S1132-12962012000100023&lng=es.https://dx.doi.org/10.4321/S1132-12962012000100023.
- Arratia, F. Investigación y documentación histórica en enfermería.Texto & Contexto-Enfermagem. [Internet]. 2005[citado 14 Jun 2024];14: 567-574. Disponible en: https://doi.org/10.1590/S0104-07072005000400014
- Vélez Vélez E. Investigación en enfermería, fundamento de la disciplina. Rev Adm Sanit. [Internet]. 2009. [citado 14 Jun 2024];7 (2):341-56. Disponible en: https://www.elsevier.es/es-revista-revista-administracion-sanitaria-siglo-xxi-261-articulo-investigacion-enfermeria-fundamento-disciplina-13139769
- Varela Curto MD, Sanjurjo Gómez ML, Blanco García FJ. La investigación en Enfermería. Rol de la enfermera. Enfuro. [Internet]. 2012. [citado 14 Jun 2024];121. Disponible en: https://dialnet.unirioja.es/servlet/articulo?codigo=4093900-
- FLORENCE NIGHTINGALE LA HEROINA DE LOS HOSPITALES. CECIL WOODHAM SMITH. Edit Losada. 2020
- María Luisa Martínez Martín, Elena Chamorro Rebollo. Historia de la enfermería, Evolución histórica del cuidado enfermero. Elsevier 2023
Imágenes:
- Canva.com
- https://pixabay.com/es/images/search/enfermeros
PASOS A SEGUIR EN LA TÉCNICA DE INHALACIÓN. PARTE I
La terapia inhalada es utilizada por la gran mayoría de pacientes con problemas
respiratorios, y es la vía de elección para la administración de fármacos, habitualmente
empleados, en el tratamiento de enfermedades respiratorias, por lo que resulta
imprescindible que el paciente adquiera los conocimientos y habilidades necesarios
para realizar la técnica inhalatoria de forma adecuada y efectiva.
VENTAJAS de la terapia inhalada:
- Menor dosis de fármaco necesaria y por tanto menos efectos secundarios.
- El fármaco actúa en el lugar donde se precisa, directamente sobre el órgano diana.
- Mayor rapidez de acción.
- Disponibilidad de aparatos ligeros y portátiles.
DESVENTAJAS que presenta la vía inhalada;
- Técnica de administración bastante más compleja que la vía oral, el paciente debe
recibir indicaciones claras antes de iniciar un tratamiento inhalado, y el personal
sanitario debe estar entrenado en el manejo de la amplia gama de dispositivos
existentes en la actualidad.
La adhesión al tratamiento junto a la correcta utilización de los dispositivos de
inhalación, son dos pilares fundamentales para conseguir un buen control de las
enfermedades respiratorias crónicas.
Para conseguir una técnica de inhalación correcta es esencial la educación sanitaria y el
papel que desarrolla la enfermera en el proceso educativo del paciente es
fundamental. El paciente debe aprender la pauta de tratamiento correcta, así como el
método concreto de manejo de su inhalador.
PASOS DE LA TÉCNICA DE INHALACIÓN
En el mercado, disponemos de numerosos dispositivos de terapia inhalada diferentes,
pero todos los dispositivos, si se utilizan correctamente, proporcionan un depósito
eficiente de fármaco en el pulmón.
No hay un dispositivo ideal, sino que hay que buscar el mejor para cada uno de
nuestros pacientes. La elección del dispositivo debe hacerse de forma individualizada,
teniendo en cuenta la capacidad y preferencias del paciente. Y, siempre que
farmacológicamente sea posible, se debería utilizar un único tipo de dispositivo.
Sea cual sea el dispositivo prescrito, hay que seguir unos pasos comunes y
fundamentales para su correcta utilización. Realizar todos estos pasos correctamente
garantizará un depósito óptimo de medicación en la vía aérea. Estos pasos son los siguientes:
1. Espiración completa: el inhalador alejado de la boca.
2. Colocar el inhalador (previamente cargado con la dosis correspondiente) en la boca:
– Sujetar con los dientes (sin morder).
– Sellar con los labios, sin tapar las ventanas de respiración de los Inhaladores de Polvo Seco (IPS). – No obstruir con la lengua.
3. Inspiración profunda:
– Lenta y mantenida en los Inhaladores de Cartucho Presurizado (ICP) y en los de nube de vapor suave.
– Moderada – rápida en los IPS.
4. Apnea: Mantener la respiración de 8 a 10 segundos y exhalar lentamente (preferentemente por la nariz).
5. Realizar enjuague bucal.
En una próxima entrada al blog de enfermería, se procederá a detallar cada uno de los pasos anteriormente mencionados.
- BIBLIOGRAFIA
– Guía española para el manejo del asma (GEMA). Madrid: Luzán 5.3; 2023. www.gemasma.com
– Consenso SEPAR-ALAT sobre terapia inhalada. Archivos de Bronconeumología. Available from: https://www.archbronconeumol.org/es-consenso-separ-alat-sobre-terapia-inhalada-articulo-S0300289613700681
– Sanchis J, Gich I, Pedersen S; Aerosol Drug Management Improvement Team (ADMIT)Systematic Review of Errors in Inhaler Use: Has Patient Technique Impro? Time? Chest 2016 Aug,150(2):394-406
– Plaza V, Giner J, Rodrigo GJ, Dolovich MB, Sanchis J. Errors in the use of inhalers by healthcare professionals a sustematicreview. J Allergy Clin Inminol Prac.pii: S2213-2198(18)30020-5
– Giner J. et al “Normativa sobre la utilización de fármacos inhalados”. Archivos de Bronconeumología, vol. 36, nº 1, enero 2000, pp. 34-43. DOI. Org (Crossref)
– Asthma and Allergy Foundation of America (AAFA). How to properly use your asthma devices. First Edition and Medical Review August 2018. Update Review and Revised Edition February 2022
– Labris N.R y M.B. Dolovich. ”Pulmonary Drug Delivery”. Part II: The Role of Inhalant Delivery Devices and Drug Formulations in Therapeutic Effectiveness of Aerosolized Medications: Physiological Factors Affecting the Effectiveness of Inhaled Drugs”. British Journal of ClinicalPharmacology, vol 56, nº6, diciembre 2003, pp.600-12. DOI.org (Crossref)
– Berlinski A “Assessing New Technologies in Aerosol Medicine; Strengths and Limitations”. Respiratory Care. Vol 60, nº6, junio 2015, pp. 833-49. Doi. Org (Crossref)
– Newman SP, Pavia D, Garland N, Clarke SW. Effects of varius inhalation modes on the deposition of radioactive pressurized aerosols. Eur J Respir Dis Suppl. 1982; 119:57-65 PMID: 6807705
Educación terapéutica del adolescente con asma
Según los expertos de la OMS la adolescencia comprende un periodo de edad que va desde los 10-11 hasta los 19 años, aunque algunos autores hablan de adolescencia inicial (10-14 años), adolescencia media (15-17 años) y adolescencia tardía (18-21 años).
El asma es una de las enfermedades crónicas más prevalentes en el adolescente y los sanitarios somos conscientes de que en estas edades cambia el modo de afrontar la enfermedad, especialmente si se trata de una enfermedad crónica. Actitudes de negación o de culpabilidad, complican el abordaje del problema por parte del profesional, cambian sentimientos y actitudes de nuestro paciente y lo que hasta ese momento era responsabilidad de los padres o cuidadores pasa a serlo del propio enfermo, que debe ir asumiendo paulatinamente sus propios compromisos ante la enfermedad.
Para el adolescente con asma la ansiedad y depresión son desencadenantes que favorecen peor control de los síntomas y pueden influir decisivamente en su calidad de vida. La visión del adolescente con asma dificulta en la relación con el grupo de amigos, siente vergüenza.
Conocer al paciente adolescente
¿A qué se dedica, estudia, cuáles son sus aficiones?
¿Qué sabe sobre su enfermedad?
¿Cómo controla el asma?
Intervención enfermera educadora:
Tratamos los objetivos más importantes para el adolescente con asma:
- Comprenda su enfermedad (síntomas del asma, signos de empeoramiento o comienzo de una crisis, tos, cansancio, sibilancia, dificultad para respirar….
- Sepa cómo evitar los desencadenantes (tabaco, alergenos, ejercicios, deporte, infecciones respiratorias, alimentos, fármacos…).
- Reforzamos positivamente en el cumplimiento terapéutico y adherencia al tratamiento para mejor calidad de vida.
Realizamos un plan estructurado con citas que el paciente pueda acudir y de ese modo se pueda repasar sus inquietudes e intentar llegar a acuerdos asumibles y siempre teniendo presente su tratamiento terapéutico.
Conclusiones:
- Adherencia: el paciente acepta voluntariamente las recomendaciones por parte de enfermeros educadores.
- Concordancia: autonomía por parte del paciente adolescente para mantener una relación de igualdad con enfermería para un mejor cumplimiento y manejo de su enfermedad.
- Escuchar: es la prueba de confianza y apoyo asegurando en todo momento la confidencialidad hacia el paciente adolescente.
- Cumplir: los objetivos que nos proponemos con el paciente adolescente para un cumplimiento de su tratamiento y una mejor calidad de vida.
FACTORES DESENCADENANTES DE ASMA: NORMAS DE EVITACIÓN
- Asma alérgica
La realización del estudio de alergia en el paciente con asma tiene como objetivo conocer el alérgeno (sustancia que desencadena la alergia) que pueda estar siendo responsable de los síntomas (tos, ahogo, dolor torácico y “pitos”) que presenta el paciente, o que puedan desencadenar las crisis (1).
- Tratamiento en asma: Tratamiento farmacológico y no farmacológico
En la actualidad las normas de evitación, el tratamiento con fármacos y la educación sanitaria, se consideran los pilares fundamentales para evitar que el paciente con asma presente una crisis (2,3).
– Tratamiento farmacológico del asma
Los fármacos para tratar el asma podemos clasificarlos como fármacos de control o mantenimiento, y fármacos de alivio, también llamados “de rescate”. Los medicamentos de control o mantenimiento deben administrarse de forma continua durante periodos prolongados de tiempo y los medicamentos de rescate se utilizan a demanda para tratar de forma rápida una crisis de asma (2).
– Tratamiento no farmacológico del asma
Por otro lado, conocer los factores que pueden desencadenar los síntomas constituye una parte importante del tratamiento no farmacológico del paciente con asma. El no conocer estos desencadenantes puede convertirse en un factor que facilite la aparición de una crisis.
Además, la educación del paciente asmático debe considerarse como un elemento básico del tratamiento, ya que reduce el riesgo de padecer una crisis y aumenta la calidad de vida del paciente.
- Factores desencadenantes y normas de evitación
Se denominan factores desencadenantes, aquellos factores que presentan capacidad de provocar síntomas o crisis de asma y pueden ser múltiples y diversos.
Es muy importante que el paciente pueda identificarlos y establecer las medidas adecuadas para su evitación.
En el asma alérgica, una vez que se ha identificado el alérgeno o los alérgenos causantes de los síntomas de asma, se deben realizar una serie de recomendaciones para evitarlos.
Los alérgenos que se encuentran en el ambiente o aeroalérgenos son responsables tanto de desencadenar síntomas de asma como la crisis.
- Alérgenos ambientales o aeroalérgenos: Medidas de Evitación
Entre las medidas de evitación de los aeroalérgenos más frecuentes y relevantes encontramos:
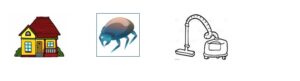
I. Ácaros
Los ácaros son artrópodos de muy pequeño tamaño, no visibles a simple vista. Los ácaros, por estar muy presentes en el espacio doméstico, son una causa importante de alergia y la segunda causa de asma. Ambientes cálidos y húmedos van a ser los hábitats perfectos donde más crezcan. Los podemos encontrar principalmente en colchones, edredones, almohadas, moquetas y alfombras.
Recomendaciones de evitación:
- Evitar realizar tareas de limpieza en presencia del paciente
- Retirar polvo con paño húmedo (secar bien después)
- Evitar cojines o colchones de plumas
- Utilizar fundas anti-ácaros impermeables con garantía certificada para cojines, colchones y edredones
- Evitar moquetas. Lavar regularmente cortinas, tapicerías, peluches, etc.
- Mantener la habitación, limpia y ordenada
- Habitación soleada, luminosa y ventilada
- Utilizar aspiradores con filtro HEPA. No usar escobas o plumeros
- Intentar mantener la temperatura de la vivienda por debajo de los 25°C
- Evitar convivir con animales de pelo o plumas
- Lavar la ropa de cama a temperatura superior a 60 °C.
- Si hay alfombra, deben ser lavables, tratadas con vapor o expuestas periódicamente al sol y despolvadas.
- Aspirar con frecuencia sofás.
- Ventilar la casa, a ser posible cuando haya menos humedad fuera.
- Limpiar con frecuencia los filtros de la calefacción o del aire acondicionado
- Purificadores, desionizadores y deshumificadores: valorar conveniencia de utilizarlos
 |
II. Epitelios de animales
Los animales de pelo son una importante fuente de alergia respiratoria, los que más los gatos, seguido de los perros y caballos, aunque también los conejos, hámster y vaca entre otros.
La retirada de la mascota del ambiente que rodea al paciente constituye el tratamiento de elección en el caso de pacientes alérgicos a epitelio de las mismas, ya que se trata de una medida muy efectiva.
En caso de NO seguir ese consejo será preciso:
- Lavado frecuente de la mascota
- Ideal mantener el animal fuera del hogar, si es posible
- Extremar la limpieza en el ambiente doméstico. No usar moquetas ni alfombras y aspirar frecuentemente con aspiradoras con filtro HEPA
- Aconsejar que la mascota no deambule libremente por las zonas de descanso y menos que duerma en ellas.
- En la medida de lo posible, no interaccionar con la misma.
- Tocar lo menos posible al animal y lavado de manos después de hacerlo.
- Las camas o cojines de los animales deben lavarse regularmente y estar en zonas apartadas.
- Lavar la ropa que ha estado en contacto con los animales.
- En el caso del gato se recomienda su esterilización.
III. Pólenes
En primer lugar, es preciso conocer a qué polen es alérgico el paciente y conocer la época de polinización. En la actualidad podemos encontrar distintas aplicaciones (apps) que nos ayudan a conocer los niveles de polinización ambiental. (https://www.polenes.com/es/home)
Debemos saber que los granos de polen pueden ser diseminados por insectos, viento o ambos y en la época de polinización, pueden desplazarse a kilómetros de distancia.
En días de viento, secos y soleados hay más polen en el ambiente, por el contrario, en días húmedos o de lluvia la presencia de polen disminuye.
Recomendaciones:
- En los meses de predominio de polen en pacientes sensibilizados, evitar las salidas al campo. Tras salidas al exterior ducha y cambio de ropa.
- Evitar salir de casa los días con viento, seco, con recuento alto de pólenes, soleados y en horas vespertinas.
- Al viajar no abrir las ventanillas del coche y revisar el correcto estado de los filtros de polen de los mismos.
- Evitar viajes en moto o bicicleta.
- Utilización de gafas de sol que cubran el máximo posible y mascarillas colocadas correctamente.
- El tiempo para ventilación de los domicilios en épocas con altos niveles de polinización, debe ser breve, evitando sobre todo la primera hora de la mañana y el atardecer. Cerrar ventanas tras ventilación.
- Evitar secar ropa en el exterior.
- Evitar realización de ejercicios físicos enérgicos en días de alta polinización.
IV. Hongos
Los hongos están muy extendidos en la naturaleza y es muy difícil evitarlos por completo.
Cuando hablamos de alergia a los hongos, nos referimos a alergia a la humedad o al moho.
Crecen en el exterior, en lugares con vegetación (tierra, troncos, plantas, restos de hojas), donde se acumula suciedad o desperdicios, pero también en las casas y recintos cerrados (sótanos, trasteros, bodegas). Las piscinas cubiertas son una importante fuente de exposición a esporas de hongos
Abundan especialmente en condiciones de humedad, oscuridad y viento.
Recomendaciones:
- Evitar viviendas poco soleadas y con humedades, deshabitadas, cercanas a ríos, lagos y bosques.
- Evitar pasear por bosques frondosos con abundante materia orgánica vegetal en descomposición.
- En días de viento y humedad evitar salidas, mantener cerradas puertas y ventanas y si se presentan síntomas usar el tratamiento de rescate.
- Evitar plantas de interior.
- Tirar los alimentos que se encuentren en mal estado. Sacar la basura todos los días.
- Evitar las condensaciones de humedad en cuartos de baño, revisar el estado de toallas, y sobre todo evitar humidificadores.
- Mantener en buen estado de higiene y conservación los sistemas de aire acondicionado y de calefacción.
- Limpiar regularmente con lejía bañera, lavabos, azulejos de baño. Tras limpieza de casa ventilar y secar zonas húmedas.
- Reparar y eliminar manchas de humedad, goteras y filtraciones si existen (pinturas antimoho).
- Retirar alfombras o papel de las paredes contaminados con moho.
- Retirar polvo con paño húmedo, usar fregona o aspirador con filtro de agua o HEPA (limpiar filtros con frecuencia).
Por último, y no por ello menos importante, siempre que tenga una duda, diríjase y pregunte a su alergólogo o a su enfermera del Servicio de Alergia.
Bibliografía
- Burbach GJ, Heinzerling LM, Edenharter G, Bachert C, Bindslev-Jensen C, Bonini S, et al. GA(2)LEN skin test study II: clinical relevance of inhalant allergen sensitizations in Europe. Allergy. 2009 Oct;64(10):1507–15.
- Guía Española para el Manejo del Asma (Guía GEMA 5.1). Available from: https://www.gemasma.com
- GINA. Global Strategy for Asthma Management and Prevention. www.ginasthma.org
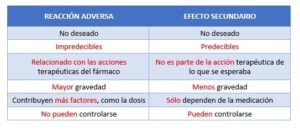
REACCIÓN ADVERSA VS. EFECTO SECUNDARIO
¿Cuáles son las diferencias entre estos dos términos?
La Organización Mundial de la Salud (OMS) define una Reacción Adversa a un Medicamento (RAM) como “cualquier manifestación clínica de laboratorio no deseada que ocurre después de la administración de uno o más medicamentos”.1 Es un EFECTO INDESEADO de un fármaco a dosis terapéuticas. Ej.: paciente con tratamiento antihipertensivo, siente mareo o aturdimiento si el fármaco disminuye demasiado la tensión arterial. Según el Manual MSD las reacciones adversas a un medicamento pueden ser de tres tipos:2
- Relacionadas con la dosis: suele ser predecible y en ocasiones inevitable, son frecuentes y pueden ser o no graves. Puede ocurrir si la dosis de un fármaco es excesiva (reacción por sobredosis), si la persona es sensible a él o si otro fármaco ralentiza el metabolismo del primero, incrementando la concentración en sangre (interacciones farmacológicas).
- Reacciones alérgicas a los fármacos: Ocurren cuando el sistema inmune provoca una reacción inapropiada ante la administración de un fármaco. Una vez se ha sensibilizado, las exposiciones posteriores producen una reacción alérgica.
- Idiosincrásicas: Imprevisibles, más graves y menos frecuentes.3
Por otro lado, un efecto secundario según la OMS es “efecto que no surge como consecuencia de la acción farmacológica primaria de un medicamento, sino que constituye una consecuencia eventual de esta acción”.4 Es el resultado NO DESEADO, no es una parte esencial de su acción terapéutica. PUNTUAL. Ej.: la diarrea asociada con la alteración de la flora bacteriana, producto de un tratamiento antibiótico.2
RECOMENDACIONES PARA NIÑOS ALÉRGICOS A PROTEÍNA DE LA LECHE
La alergia a la proteína de la leche de vaca es la alergia alimentaria más frecuente en niños, la mayoría llegan a tolerar la leche de vaca antes de los 5 años, pero si persiste se debe hacer una dieta de exclusión.
En los lactantes alérgicos a la leche se debe sustituir la fórmula adaptada normal por una fórmula especial, habitualmente fórmulas extensamente hidrolizadas de proteínas de leche. Las fórmulas de hidrolizado de arroz también pueden ser una alternativa válida. En lactantes que reciben leche materna, muy pocas veces en necesario que la madre excluya también los lácteos de su dieta.
Si la alergia persiste se debe hacer una dieta de evitación, pues la leche y los productos lácteos se encuentran formando parte de muchos alimentos como la nata, quesos, mantequilla, helados y yogures, pero pueden estar también ocultos en otros muchos alimentos.
Las palabras “no lácteos” en la etiqueta de un producto indica que no contiene mantequilla, crema ó leche. Sin embargo, pueden contener con frecuencia una proteína de la leche, el caseinato sódico.
Alimentos que NO deben consumir los niños alérgicos a la leche:
- Todo tipo de leche y sus derivados: de cabra, oveja, búfala(mozzarella), en polvo, condensada, descremada, evaporada, fórmulas para lactantes, etc.
- Productos lácteos: todo tipo de quesos, yogures, mantequilla, nata, helados, batidos, cuajada, arroz con leche, requesón, algunas margarinas, crema agria, bollería (galletas, magdalenas, pasteles, donuts, etc.), turrón, chocolate con leche, potitos con leche, papillas de farmacia “lacteadas”, batidos de fruta que contengan leche, cereales preparados y precocidos con sólidos lácteos, caseína u otros productos lácteos añadidos.
- Carnes procesadas: Los fiambres en conserva o salchichas frecuentemente contienen leche ó se procesan en líneas que contienen leche. Lea cuidadosamente las etiquetas de estos alimentos.
Lectura de etiquetas: asegúrese de evitar los alimentos que contienen alguno de los siguientes componentes:
- Leche.
- Aromatizante de mantequilla artificial.
- Grasa de mantequilla.
- Caseinatos: amonio, calcio, sodio, potasio, magnesio (E-4511, E-4512, E-4513).
- Hidrolizados (caseína, proteína de la leche, proteína, suero lácteo, proteína del suero lácteo).
- Albúminas, Lactoalbúminas, fosfato de lactoalbúmina.
- Lactoglobulina.
- Suero lácteo (sin lactosa, desmineralizado, concentrado de proteína).
- Globulina, lactoglobulina.
- Grasa de manteca.
- Suero, suero en polvo.
- Solidificante.
- Saborizante artificial.
- Colorante de caramelo.
- Saborizante de caramelo.
- Saborizante natural.
Recomendamos consultar cualquier duda con su Alergólogo o Enfermera de tu Servicio de Alergia.
RECOMENDACIONES EN UNA DIETA EXENTA DE HUEVO.
Introducción:
El huevo es el alimento, por detrás de la leche, que produce más alergia alimentaria en menores de 5 años.
La importancia de esta alergia radica en la gran dependencia que la alimentación infantil tiene de los productos elaborados con él.
A los 4 o 5 años, una gran parte de los niños han alcanzado la tolerancia espontánea a este alimento, pero si no se consigue y la alergia persiste, se debe hacer una dieta exenta de huevo e incluso de todos los alimentos que lo contengan para evitar sintomatología leve o grave.
Las recomendaciones que podemos dar si su hijo es alérgico al huevo:
- Lea bien las etiquetas de los alimentos envasados ya que el huevo se utiliza por sus propiedades como emulsionante, abrillantador, clarificador, adhesivo, coagulante, espumante, aromatizante… etc. y puede encontrarse oculto en numerosos productos de consumo.
- Tenga cuidado de no contaminar los alimentos en su proceso de elaboración utilizando, por ejemplo, batidoras o utensilios de cocina que han estado en contacto con huevo.
- Evite el contacto y la inhalación ya que puede producir síntomas por contacto.
- Los familiares deben lavarse las manos tras la toma o manipulación del huevo.
- Evite la permanencia en la cocina de la persona alérgica mientras se cocina huevo.
DIETA EXENTA DE HUEVO:
- Huevo en todas sus presentaciones: cocido, frito, tortilla…
- Huevos de otras aves: codorniz, avestruz, etc.
- Productos lácteos: Leché condensada y lácteos enriquecidos en nata, flan, natillas.
- Huevos y derivados cárnicos: Huevo en polvo, sucedáneos de huevo, huevo y productos que lo contengan (mayonesa, gelatinas, merengues, ciertos helados y turrones, crepes); derivados cárnicos (salchichas comerciales, fiambres, embutidos, foie-gras, patés).
- Cereales y derivados: Productos de pastelería y bollería, galletas, bizcochos, magdalenas, hojaldres, masas para empanadas y empanadillas, bizcochos, sopas, cremas y purés de patata comerciales, pastas al huevo, preparados rebozados (croquetas, calamares…), algún pan rallado (ver etiquetado).
- Verduras: Cremas de verduras comerciales que incluyan huevo como ingrediente, algunos potitos infantiles (ver etiqueta).
- Bebidas: Bebidas alcohólicas.
- Grasas: Margarinas (algunas incluyen albúmina como ingrediente).
- Otros productos que incluyan entre sus ingredientes:
- Albúmina, coagulante, emulsificante, globulina, lecitina o E-322, livetina, lisozima, ovoalbúmina, ovomucina, ovomucoide, ovovitelina, vitelina o E-161b (luteína, pigmento amarillo).
- La espuma blanca que adorna algunos cafés capuchinos y cafés crema puede ser obtenida a base de huevo. También se utiliza la cáscara de huevo en el filtro de las cafeteras para obtener un café más claro.
- Caramelos y golosinas.
- Productos de panadería.
El Reglamento (UE) Nº1169/2011 que actualiza el campo de la legislación en materia de etiquetado, pretende garantizar la seguridad de la salud de aquellos consumidores que sufren alergias a algún alimento. Por ello obliga a las empresas a informar a los consumidores cuando cualquiera de sus platos o alimentos contenga alguno de los 14 alergenos a declarar.
Es obligatorio que en la lista de ingredientes de estos alimentos se indique explícitamente que contiene HUEVO en su composición, y que se destaque del resto de la lista de ingredientes (en mayúsculas y en negrita).
La información sobre los alergenos también deberá ser indicados en los alimentos no envasados que se vendan al consumidor final, tales como los servidos en cafeterías y restaurantes.
Si tienes más dudas, pregunta a tu Alergólogo o tu Enfermera del Servicio de Alergia.
Administración de inmunoterapia subcutánea: mucho mas que una inyección subcutánea: La Enfermera de Alergología te lo explica.
Cuantas veces nos han preguntado “¿Eres la enfermera/o de alergia? ¿La que pone las vacunas no?”.
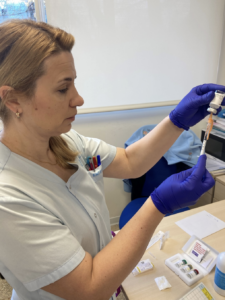 Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
Pues bien, es el momento de afirmar, que la administración de inmunoterapia (IT) subcutánea no solo consiste en el procedimiento de administración del alérgeno en dosis crecientes al paciente por vía subcutánea, sino que es un proceso donde se realiza previamente una valoración integral del paciente.
El paciente acude a nuestra consulta con la incertidumbre ante lo desconocido, a pesar de haber recibido información el día de la prescripción del tratamiento por el alergólogo/a, sobre el procedimiento y sus riesgos.
Es importante que nos presentemos, que conozca nuestro nombre, y le indiquemos que somos las enfermeras/os responsables de la administración del tratamiento. Es muy importante que el paciente se encuentre tranquilo.
Así mismo, procederemos a resolver aquellas dudas que pueda tener acerca de la inmunoterapia (IT) específica de alergia, además de informarle que este tratamiento consta de dos fases:
- Fase de Inicio: Donde se irá incrementando de forma periódica la dosis/concentración de la vacuna, comprobando la tolerancia a la misma. En esta fase deberemos preguntar siempre si han tolerado bien la dosis anterior y si han sufrido algún tipo de reacción en su domicilio (reacción tardía).
- Fase de Mantenimiento: Donde se habrá alcanzado la dosis terapéutica que se continuará administrando de forma periódica.
Respecto a la administración del tratamiento, como responsables de su administración, deberemos comprobar siempre: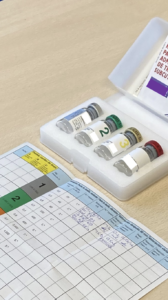
- Que la vacuna que nos entrega el paciente es la que ha prescrito su alergólogo.
- Que corresponde con el nombre del paciente, ya que están identificadas nominalmente.
- La fecha de caducidad.
- Que se ha conservado en nevera (entre 2 y 8 ºC teniendo especial cuidado que no se congele, pues se inactiva y pierde sus propiedades terapéuticas), y trasportada en bolsa térmica .
Procederemos a realizar la valoración de enfermería, recogiendo información sobre su estado de salud:
- Si se encuentra sin síntomas de infección activa (fiebre).
- Si no está presente un episodio agudo (crisis) de su enfermedad alérgica: asma mal controlada o rinoconjuntivitis alérgica.
- Si se encuentra en tratamiento con antibióticos. En cuyo caso se postpondrá la administración hasta su recuperación .
- Si ha recibido en los últimos 7-10 dias vacunas de virus atenuados (gripe, covid…). Como norma general es el intervalo de tiempo mínimo que se recomienda para la administración de la IT específica de alergia.
A continuación procederemos a la toma de constantes vitales (tensión arterial, frecuencia cardiaca, saturación de oxígeno y temperatura) y a la administración del tratamiento de IT específica de alergia siguiendo el protocolo establecido.
Los pacientes deben saber:
- Que tras la administración de su vacuna deben estar un tiempo mínimo de 30 minutos en nuestro servicio de alergia (o Centro de Salud), con el fin de comprobar que ha tolerado bien su IT, y que no han aparecido reacciones adversas inmediatas (por su seguridad).
- Que las reacciones adversas más frecuentes que pueden aparecer son: Enrojecimiento y picor (prurito) en la zona de administración.
- La presencia de síntomas como tos, falta de aire (disnea), aparición de eritemas (zonas enrojecidas en la piel), picor en palma de manos o síntomas exacerbados de su alergia deben ser comunicados inmediatamente para actuar de manera precoz.
- Que la IT especifica de alergia NO sustituye al tratamiento pautado por su alergólogo/a en referencia a antihistamínicos, colirios, inhaladores o nebulizadores nasales. Es un tratamiento conjunto.
- Que no deben practicar ejercicio físico intenso, coger peso, ir a saunas/piscinas cubiertas (ambientes húmedos y cargados) al menos en las 4 primeras horas de la administración de ITSC.
- Que deben informar de la aparición de reacciones tardías (en su domicilio): Aumento de eritema en zona de administración (recomendaremos que se realicen fotos), o cualquier otro síntoma que hayan podido experimentar.
- Que los beneficios de la IT específica de alergia se consiguen a medio/largo plazo y por ello, es necesario que los pacientes acudan a las revisiones programadas por sus alergólogos/as, para valorar la evolución con del tratamiento y si es oportuno continuar con el tratamiento o suspenderlo.
¿Te van a realizar unas pruebas cutáneas o a alguien de tu entorno? Eres enfermer@ y te han asignado el servicio de alergia, en algún momento nos podríamos ver en esta situación…
Aquí tienes unos tips que te servirán de ayuda
Las pruebas cutáneas son las pruebas de primera elección por ser:
– Simples
– Rápidas
– De bajo coste
– Altamente sensibles
– Seguras
– Indoloras
¿Cómo se realizan las pruebas cutáneas?
1. Se suelen realizar en el antebrazo, aunque si no hay posibilidad se pueden realizar en
la espalda u otras localizaciones, 5 cm por encima de la muñeca y 3 cm por debajo del
codo.
2. Piel previamente limpia.
3. Identificar cada zona en las que se aplica el extracto.
4. Aplicar en la piel una gota del extracto alergénico, separadas entre sí mínimo 2-3 cm.
5. Puncionar perpendicularmente con la lanceta con un ángulo de 90o.
6. La lectura de la reacción se realizará a los 15-20 minutos.
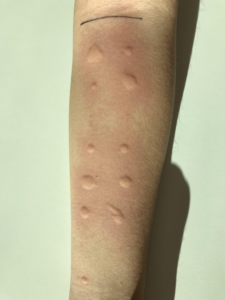
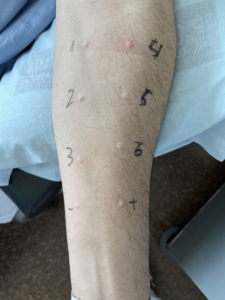
7. Dibujar el habón y eritema con un rotulador, colocar esparadrapo o cinta adhesiva de
tal forma que se transfiera a un papel.
Material
● Lancetas (metal o plástico) con una punta de 1 mm y topes laterales.
● Extracto alergénico.
● Rotulador.
● Contenedor de punzantes.
● Pañuelos de papel para secar el resto del extracto.
● Esparadrapo o cinta adhesiva.
Qué tener en cuenta
o No debe haber sangrado.
o Debe emplearse una lanceta por extracto.
o No realizar las pruebas en pacientes con síntomas alérgicos agudos.
o Tener cerca un equipo de urgencia con material y medicación disponible.
o Que la piel del paciente esté intacta.
o No deben realizarse en la piel tatuada.
o Asegurarnos que el paciente no haya tomado medicación que pueda alterar el
resultado de las pruebas.
Si soy paciente…
✔ Debo dejar de tomar los antihistamínicos entre 3-5 días para realizar las pruebas,
aunque algunos antihistamínicos necesitan más de 1 semana para su eliminación.
✔ Debe llevar por escrito la medicación habitual por si pudiera alterar los resultados.
¿Qué hace una enfermera en un Servicio de Alergia?
Las enfermeras somos los profesionales que cuidan de las personas. En las consultas de alergia
tenemos un papel destacado e importante.
Cuando acudes a la consulta de alergia es porque has padecido signos o síntomas como tos,
falta de aire, picor de ojos, congestión nasal, problemas en la piel… que a tu médico de
atención primaria le han hecho pensar que tienes un problema de alergia relacionado con el
polen, ácaros del polvo, hongos, epitelio de animales. También acudes si has tenido alguna
reacción con algún alimento, medicamento o si te ha “picado” algún insecto y te has
encontrado mal. Frente a este tipo de reacciones siempre se debe de realizar un correcto
diagnóstico, con el objetivo de encontrar una respuesta adecuada a cada dolencia.
En este proceso diagnóstico, en los Servicios de Alergia, las enfermeras desempeñamos
funciones asistenciales (realizando pruebas diagnósticas – educación para la salud), docentes
(formando en aquellos aspectos relevantes de la patología alérgica), realizando en ocasiones la
gestión para una buena organización de tu asistencia sanitaria o de los recursos materiales que
se precisan, así como funciones de investigación para encaminar los mejores cuidados que hay
que prestar al paciente alérgico con rigor científico.
Las enfermeras de alergia, realizamos una atención integral del paciente cuando llega a
nuestro servicio (al niño, adulto o a la persona mayor) y somos las responsables de la
realización de las pruebas necesarias, indicadas por el alergólogo, para poder llegar a un
diagnóstico preciso.
La enfermera revisa la historia clínica y procede según el protocolo de cada unidad. A partir de
ese momento, se inicia un proceso de acompañamiento, administrando todos los cuidados que
se precise según protocolos establecidos para cada actuación.
Las enfermeras de alergia participamos activamente en trasmitir los conocimientos necesarios
en forma de educación sanitaria para que las personas que han sido diagnosticadas de algún
tipo de alergia, o patología respiratoria como la rinitis y/o el asma, puedan autocuidarse con
seguridad mejorando de este modo su calidad de vida.
Con este blog pretendemos daros a conocer para qué realizamos distintas pruebas
diagnósticas y como tenéis que prepararos para ellas; también hablaremos de la
Inmunoterapia (coloquialmente vacunas), de los autocuidados del asma, autocuidados de
anafilaxia, autocuidados de la piel y también os explicaremos medidas preventivas de las
diferentes enfermedades relacionadas con la Alergia.
Si necesitas saber más sobre tu enfermedad alérgica, tu tratamiento, las pruebas hasta llegar a
su diagnóstico o un mejor estilo de vida, no dudes en preguntar a la enfermera del servicio de
alergia que te corresponda….y leer este blog.